В 2015 году в России стартуют пилотные проекты лекарственного возмещения при амбулаторном лечении.
Повсеместный переход к системе начнется в 2017 г.
Бесплатное или льготное предоставление лекарств больным на ранних стадиях однозначно выгодно государству, свидетельствует мировой и российский опыт: позволяет серьезно сэкономить на госпитальном лечении, сокращает смертность. Но ни источники финансирования, ни схемы лекарственного возмещения до сих пор не определены.
Стратегия лекарственного обеспечения до 2025 г., утвержденная Минздравом в прошлом году, предусматривает, что в 2015-2016 гг. различные схемы должны быть опробованы в нескольких российских регионах, а повсеместный переход к системе лекарственного возмещения начнется в 2017 г. Минздрав предлагает модель лекарственного обеспечения при амбулаторном лечении (т. е. в поликлиниках), которая бы включала частичное возмещение стоимости лекарств.
Лекарственное обеспечение в поликлиниках — единственный еще не использованный резерв для снижения смертности населения, рассказал исполняющий обязанности заместителя правительства Кировской области Дмитрий Матвеев на конференции Pharma Russia, организованной «Ведомостями». Сейчас в России значительная часть затрат на здравоохранение приходится на госпитальный сегмент, т. е. на лечение поздних стадий заболевания, передала через представителя управляющий директор Janssen (фармацевтическое подразделение Johnson & Johnson) Наира Адамян. Это неоправданно не только с медицинской точки зрения, нo и с экономической, рассуждает она: лечение обходится дороже, а осложнения могут привести к потере трудоспособности пациента. На ранних стадиях заболевания пациенты платят за все из своего кошелька и иногда не могут соблюдать курс лечения, говорит директор по корпоративным связям и работе с государственными органами «AstraZeneca Россия» Юрий Мочалин. У населения не всегда есть деньги на лекарства, отмечает Матвеев.
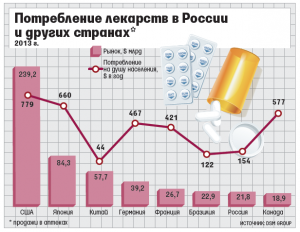
Производители заинтересованы в том, чтобы в России появилась система лекарственного возмещения, говорил на конференции Pharma Russia заместитель гендиректора Stada CIS Иван Глушков: сейчас платежеспособный спрос, по сути, исчерпан, при этом в России очень низкое потребление лекарств на душу населения (см. график). DSM Group прогнозирует, что в 2014 г. фармацевтический рынок в России в рублях вырастет на 9%, меньше было только в 2010 г. Прогноз IMS Health на этот год — рост в рублях на 8,5%.
Где тестировать ?
Основная задача на 2014 г. — определить регионы для проведения пилотных проектов, рассказал на конференции Pharma Russia заместитель директора департамента лекарственного обеспечения и регулирования обращения медицинских изделий Минздрава Владимир Емельянов. Их будут выбирать исходя из следующих критериев: отсутствие или незначительный дефицит бюджета территориальных программ бесплатного оказания медицинской помощи, исполнение программы модернизации здравоохранения, наличие достаточного количества медицинских и аптечных организаций, уровень информатизации и наличие регистров пациентов.
Инфраструктура очень важна для участия регионов в пилотных проектах, говорит директор Центра социальной экономики Давид Мелик-Гусейнов. А вот на требование к бюджетам, по его мнению, опираться не стоит. Нет ни одного региона, в котором нет дефицита бюджета, отмечает Мелик-Гусейнов, но его легко устранить за счет корректировки тарифов ОМС.
Кто получит лекарства ?
Изначально предполагалось, что лекарства за госсчет получат практически все категории граждан — об этом шла речь в проекте стратегии лекарственного обеспечения. Но в утвержденной стратегии речь шла уже об «отдельных категориях граждан». Какие это категории, еще предстоит определить, говорит Емельянов. В России есть девять категорий льготников, включая инвалидов и участников Великой Отечественной войны, которые обеспечиваются лекарствами за счет федерального бюджета. На эти цели бюджет ежегодно тратит более 40 млрд руб., говорит Емельянов. Но есть категории льготников, для которых лекарства закупают регионы — за свой счет (например, для лечения орфанных — редких и дорогих в лечении — заболеваний). Одна из задач — снижение дифференциации, объясняет Емельянов: «Зачастую граждане отказываются от обеспечения на федеральном уровне, забирают деньги и получают лекарства на региональном».
В разных регионах пациенты с одними и теми же заболеваниями по-разному обеспечены жизненно необходимыми лекарствами, поддерживает представитель GlaxoSmithKline (GSK) Камиль Сайткулов: только за счет средств регионов снизить дифференциацию будет очень сложно — уровень бюджетной обеспеченности между ними сильно отличается. Если Минздрав возьмет курс на снижение дифференциации в лекарственном обеспечении, регионы могут интерпретировать это как его сокращение до минимальных общефедеральных требований, опасается директор отдела по обеспечению доступа на рынок Pfizer в России Дмитрий Мордвинцев.
Единого мнения о том, кто должен получать лекарства за госсчет, нет. Приоритетом действительно должны стать люди, уже имеющие государственные преференции в амбулаторном лекарственном обеспечении за счет региональных бюджетов, согласен с Минздравом гендиректор «Takeda Россия» и глава региона СНГ Андрей Потапов. Но большинство опрошенных «Ведомостями» участников рынка придерживаются иного мнения.
Было бы логично обеспечивать необходимыми лекарствами всех граждан, а не только отдельные льготные категории, считает Мордвинцев. Получателем лекарств — бесплатных или на условиях содоплаты — должны быть пациенты с установленным врачом диагнозом, имеющие выписанный рецепт, согласен Сайткулов. Льготная система зачастую нацелена на пациентов, уже имеющих запущенные заболевания, эффективное лечение которых вызывает трудности, рассуждает он. В мире проблема экономической доступности лекарств обсуждается, как правило, с позиций прав человека и в терминах всеобщего покрытия, а в России рассматривается возможность предоставить дополнительные льготы каким-то декретированным категориям граждан, возмущен сотрудник одной из фармкомпаний.
Опробовали на сердечниках
В Кировской области пилотный проект по лекарственному обеспечению стартовал в 2013 г., рассказывает Матвеев. В программу включили заболевания, которые наносят наибольший ущерб здоровью жителей области, — начали с сердечно-сосудистых заболеваний. На лечение осложнений болезней системы кровообращения (к ним относятся сердечно-сосудистые заболевания) область тратит более 1 млрд руб. в год, а годовой курс лечения обошелся бы бюджету в 380 млн руб., рассказывает Матвеев.
Механизм решили опробовать на двух муниципальных образованиях (бюджет области дефицитный, объясняет Матвеев), расчетная стоимость программы — 20 млн руб. Но за счет полученных от поставщиков скидок область потратила только 6 млн руб.
Лекарства для программы область закупает централизованно, пациенты получают их в аптеках. «Для бюджета это дешевле, чем установление фиксированных референтных цен, минимум на 30%», — объясняет Матвеев. Механизм финансирования выбрали такой: 90% платит область, оставшиеся 10% — пациент. «Мы утвердили клинические минимумы, которые описывают лечение заболевания в каждой конкретной ситуации, актуализировали регистры [пациентов], создали продукт для их ведения, разработали и внедрили образовательные программы для пациентов. Даже раздали бесплатные sim-карты врачам и пациентам, чтобы они могли оперативно друг с другом связаться», — рассказывает чиновник.
Эффект от реализации программы в первый год Матвеев описывает так: число вызовов «скорой помощи» в этих двух муниципальных образованиях сократилось на 24%, госпитализаций — на 27,3%. Экономический эффект от реализации программы составил 25,8 млн руб., по данным презентации Матвеева.
С 2014 г. в программе уже 11 муниципалитетов. Итоги этого года область еще не подвела, но «снижение потребности в вызовах “скорой помощи” и госпитализации налицо», говорит Матвеев. В перспективе область планирует включить в программу лекарства для лечения хронической обструктивной болезни легких (ХОБЛ) и язвенной болезни желудка. Затраты на госпитализацию одного пациента с ХОБЛ в среднем — 18 000 руб. в год, расчетная стоимость лечения — 11 000 руб., приводит цифры Матвеев, на лечение осложнений язвенной болезни уходит 2500 руб., на лечение самой болезни — всего 770 руб. «На амбулаторном этапе лечить гораздо выгодней», — делает вывод Матвеев. Но чтобы обеспечить лекарствами всю область, денег в бюджете, по его словам, не хватит: проблему можно решить, направив на проект деньги территориального фонда обязательного медицинского страхования (ОМС), — из него потребуется лишь 2% средств.
Как построить систему ?
До сих пор не ясно, исходя из каких цен государство будет компенсировать стоимость лекарств. Сейчас цены на жизненно необходимые и важнейшие лекарства регистрируются, напоминает Емельянов. Например, может быть принят такой вариант референтной цены: минимальная цена плюс 10%.
В России средняя цена упаковки лекарства — $3-4, в Германии — $23, приводит пример Глушков из Stada CIS. Непонятно, как будут устанавливаться референтные цены. «Ориентируясь на $3-4 за упаковку?» — задается он вопросом: если будет установлена цена в $5, то препараты, которые должны заменить старые и неэффективные, не появятся на рынке. «Важно, чтобы попытка сэкономить на лекарствах для пациента не вылилась в убийство отрасли», — предупреждает Глушков.
Должны быть введены соплатежи со стороны пациентов (для льготников их может не быть) и отдельный перечень возмещаемых лекарств, считает Сайткулов. Соплатежи дисциплинируют, но они должны зависеть от социального статуса пациента, характера его заболевания, стоимости лечения, считает Мочалин. Так, к примеру, государство полностью покрывает затраты на лекарства, применяемые для лечения угрожающих жизни, инвалидизирующих, социально значимых заболеваний, рассуждает Адамян из Janssen. Высокий уровень покрытия может быть предусмотрен для лекарств для лечения хронических заболеваний, не угрожающих жизни и не относящихся к категории дорогостоящих, продолжает она, для других препаратов, включенных в перечень возмещения и имеющих невысокую стоимость, возможен более низкий уровень покрытия, в пределах 50%.
Компенсировать можно стоимость лекарств в тех терапевтических областях, которые вносят самый большой вклад в заболеваемость и смертность в России, говорит Мордвинцев. Потапов предлагает сфокусировать внимание на лечении новообразований и болезней системы кровообращения. Сайткулов — на сердечно-сосудистых и легочных заболеваниях.
Внедрение всеобщего лекарственного возмещения для наиболее критичных заболеваний, в том числе заболеваний сердечно-сосудистой, респираторной и костно-мышечной систем, позволит в 2,5 раза увеличить число пациентов, получающих необходимое лечение без госпитализации, ссылается Адамян на данные исследовательских компаний. Это уже через 10 лет приведет к сокращению общей смертности на 10% и спасению до 1,5 млн жизней, сохранению трудоспособности до 1 млн человек это даст дополнительные 0,8% ВВП в год, или 2,9 трлн руб. за 10 лет.
Нестраховой принцип.
Но основной вопрос — в источниках финансирования. Когда начиналась программа дополнительного лекарственного обеспечения (ДЛО), расчеты были одни, а затраты другие, напоминает Матвеев: сейчас есть опасения, что никаких денег не хватит. Например, в 2006 г. суммарный долг по ДЛО перед фармпоставщиками превышал 40 млрд руб. Проблема с задолженностью решилась просто: государство предложило поставщикам ее списать, а врачам было указано не выписывать дорогие препараты, на покупку которых нет денег, рассказывал ранее Глушков.
С учетом тренда по внедрению одноканального финансирования можно предположить, что система будет построена на принципах лекарственного страхования и осуществляться за счет средств ОМС, рассуждает Мордвинцев. Было бы логично сохранить принцип одноканального финансирования, согласен Потапов.
В Кировской области действует целевая программа по лекарственному обеспечению, говорит Матвеев: «В нашем понимании мы должны отдать 22 млн руб. страховым компаниям, а они — обеспечивать лечение пациентов. Но ни одна страховая компания не согласилась в этом участвовать: нет данных ни о пациентах, ни о заболеваниях, ни о расходах».
Развивать медицинское страхование сложно без статистики, подтверждает гендиректор Межрегионального союза медстраховщиков Дмитрий Кузнецов. Руководитель проекта «Центр андеррайтинга и развития продуктов ДМС»СК «Альянс» Дмитрий Волков перечисляет причины, по которым страховые компании не слишком заинтересованы в проектах по лекарственному страхованию: нет возможности селективного подхода к страхованию, из-за этого заведомо высока вероятность участия в программе граждан с проблемами со здоровьем; нет должной системы контроля выписки рецептов и последующей выдачи лекарств. Выстраивание данной системы может занять несколько лет, считает он.
На федеральном уровне страхового принципа, видимо, тоже не будет. Проекты Минздрава не страховые, считает первый заместитель гендиректора «Росно-МС» Юрий Бондарев: «В их основе некая система бесплатного лекарственного обеспечения отдельных категорий граждан. На это будут затрачены средства федерального и региональных бюджетов. К страхованию это не имеет никакого отношения».
Модель лекарственного страхования должна быть погружена в систему ОМС, говорил в интервью «Российской газете» президент Всероссийского союза страховщиков Игорь Юргенс. Так страховая медицинская организация имела бы возможность полноценно работать по обращениям граждан, касающимся их жалоб на лекарственное обеспечение, отмечает Бондарев. Но условия участия страховых медицинских организаций в таком проекте должны быть понятными для всех участников и субъектов системы ОМС, пока этого нет, сетует он.
 Клуб инвесторов фармацевтической и медицинской промышленности Основной целью деятельности Клуба является привлечение в российскую фармацевтическую и медицинскую индустрию частных инвестиций.
Клуб инвесторов фармацевтической и медицинской промышленности Основной целью деятельности Клуба является привлечение в российскую фармацевтическую и медицинскую индустрию частных инвестиций.